La péri-implantite : maladie infectieuse
La prise en compte du parodonte est une évidence dans notre exercice moderne en omnipratique, en implantologie on s’intéressera également à son pendant : la péri-implantite. L’inflammation et l’ulcération des tissus péri-implantaires peut alors entrainer une perte osseuse allant jusqu’à la dépose de l’implant.
L’implant est un dispositif qui peut poser des problèmes bien spécifiques liés à la microbiologie péri-implantaire, ainsi qu’à certains facteurs locaux pouvant interférer sur cette microbiologie.
Les facteurs de la péri-implantite
La bonne santé implantaire passe par une ostéointégration réussie, c’est à dire par une capacité des tissus de l’hôte à adhérer et à proliférer à la surface de l’implant.
Cependant, pour des raisons non contrôlées, on observe parfois une destruction des tissus péri-implantaires, pouvant venir d’une transmission excessive de contraintes os/implant avec une prolifération microbienne au col de l’implant.
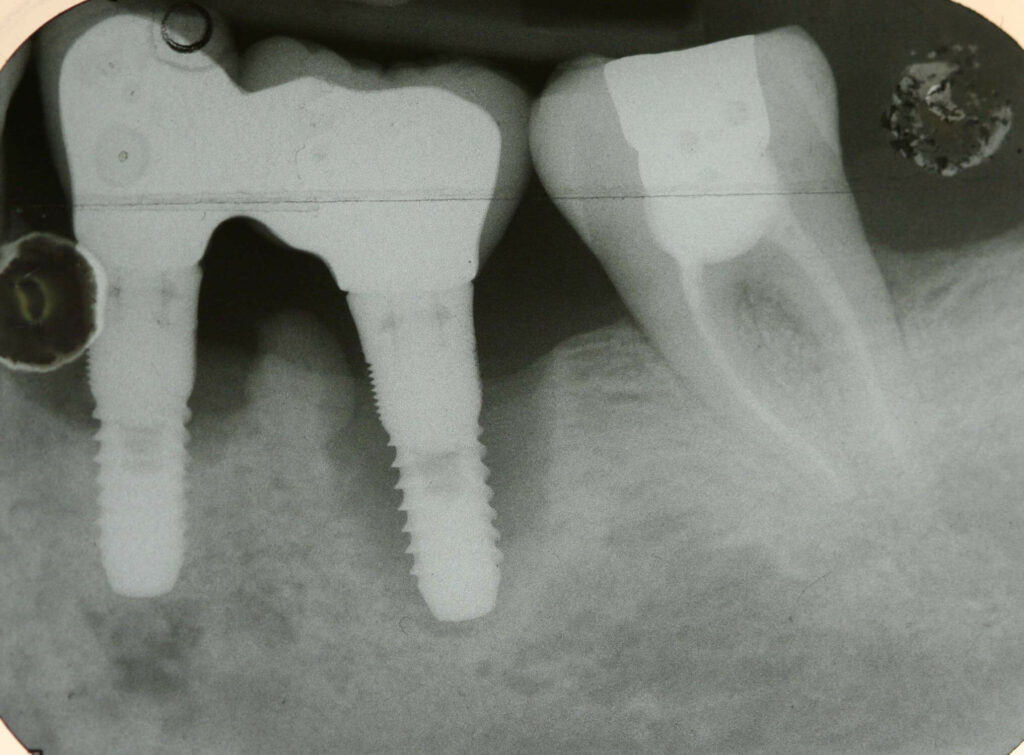
De nombreuses études ont permis de conclure que les agents infectieux jouent un rôle primordial dans l’altération de l’attache péri-implantaire et de sa destruction.
Quant à la surcharge occlusale, il a été démontré qu’elle ne joue qu’un rôle mineur dans cette destruction. Ceci est en faveur des implants courts, c’est à dire, avec inversion du rapport couronne clinique/racine implantaire. Ce type d’implant, malgré une surcharge occlusale avérée, reste stable tant que l’hygiène est contrôlée et rigoureuse.
Les facteurs locaux responsables d’une péri-implantite sont :
- Une profondeur de poche importante (sup à 3 mm)
- Un état de surface rugueux de l’implant et du pilier transmuqueux
- Des corps étrangers dans le sulcus (ciment),
- Une mauvaise adaptation prothétique
- Une hygiène bucco-dentaire défectueuse
Les pertes osseuses
On peut distinguer 2 types de pertes d’intégration osseuse sur nos implants. Elles sont soit précoces soit tardives :
Complications précoces
Pas d’ostéointégration, un tissu fibreux s’interpose rapidement entre l’os et l’implant. La raison principale est bien souvent une chirurgie traumatique avec échauffement de l’os au forage de l’alvéole. Ce phénomène est souvent dû à un forêt réutilisé de trop nombreuses fois ou encore à une vitesse de rotation excessive. Une autre raison est un site mal cicatrisé ou parodontalement non maîtrisé.
Le remède : dépose de l’implant avec curetage minutieux de l’alvéole, puis, après cicatrisation, réimplantation si possible.
Complications tardives
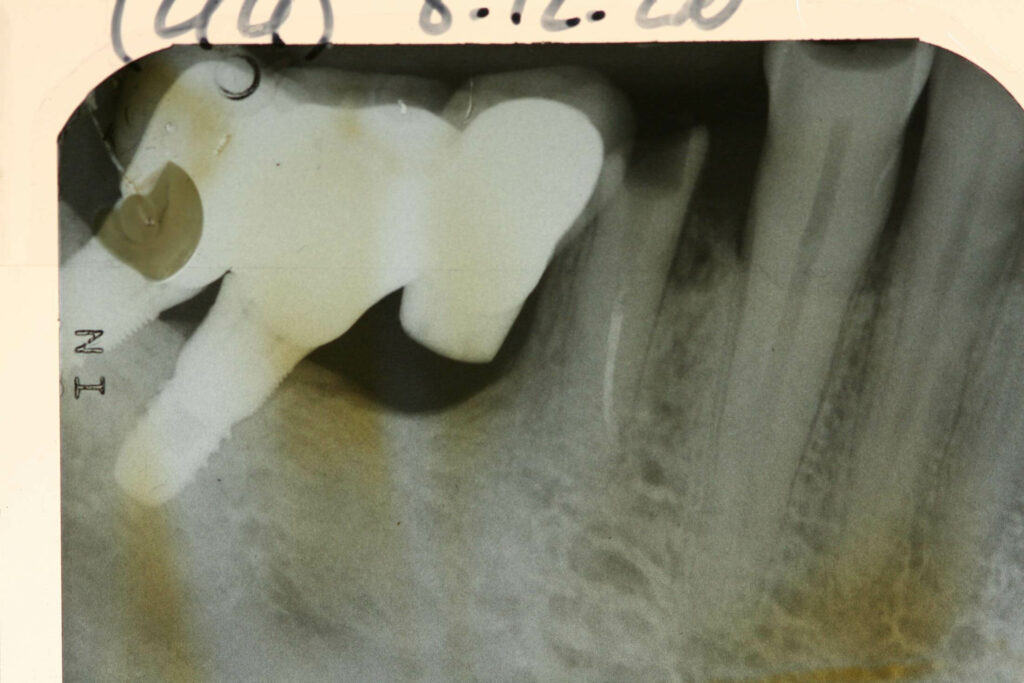
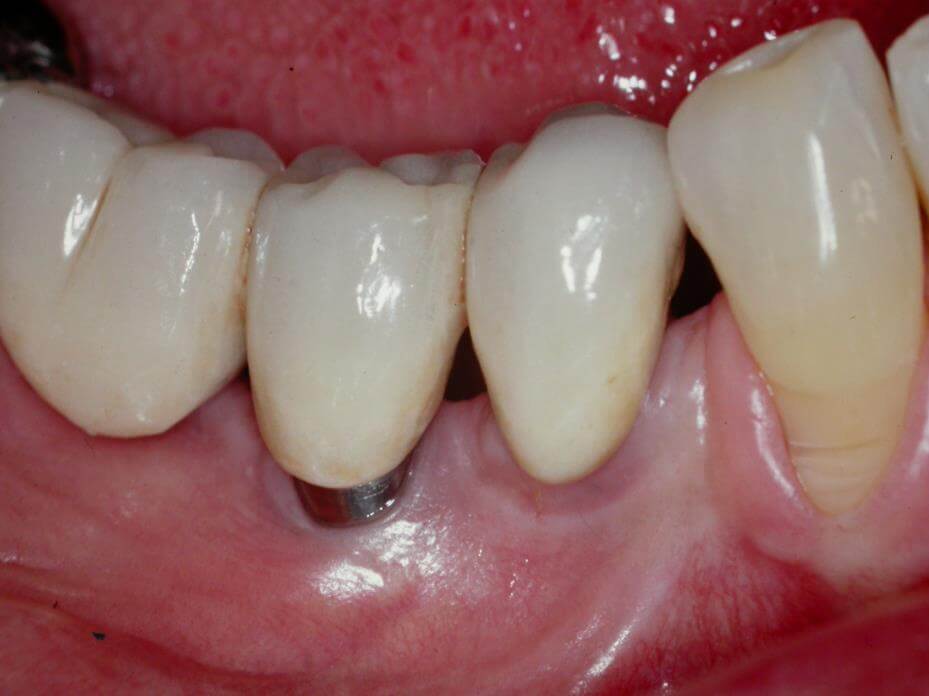
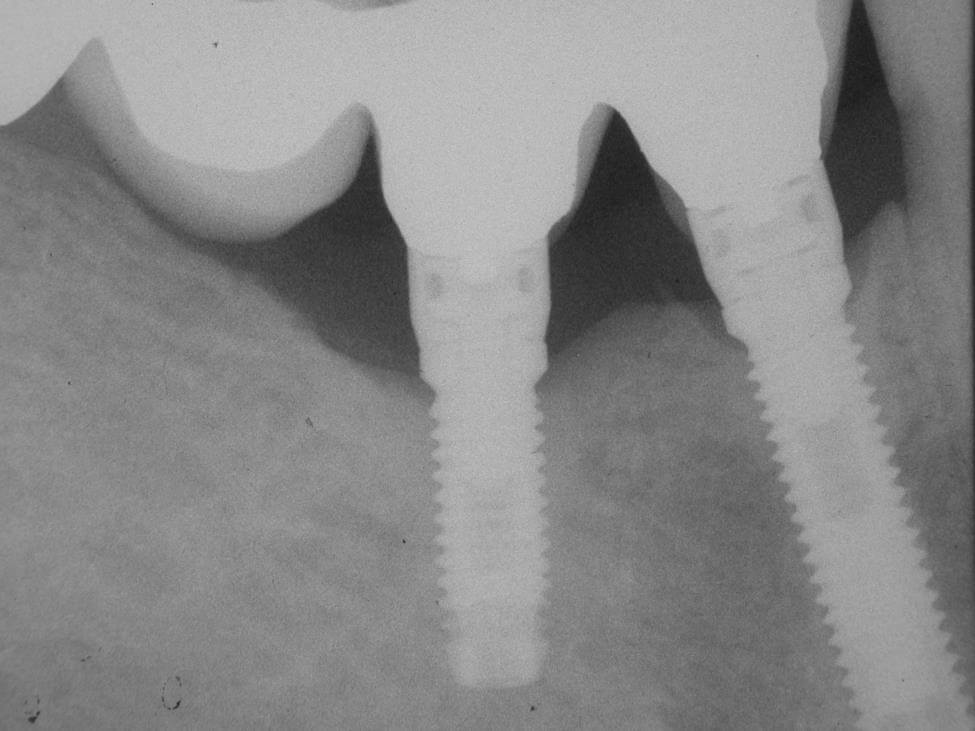
On parle ici d’échec dans le maintien de l’ostéointégration pouvant survenir plusieurs années après la pose de l’implant. On observe une cratérisation autour du col de l’implant pouvant aller jusqu’à l’apex. Ceci est révélateur d’une prolifération bactérienne lente en périphérie des implants, au niveau de l’espace biologique implant-pilier/tissus épithélio-conjonctif.
Cet espace est plus fragile qu’autour d’une dent car il y a absence de cément, donc de fibres conjonctives. Il y a également une absence de desmodonte et, par conséquence, une faible vascularisation, réduisant le potentiel de réparation.

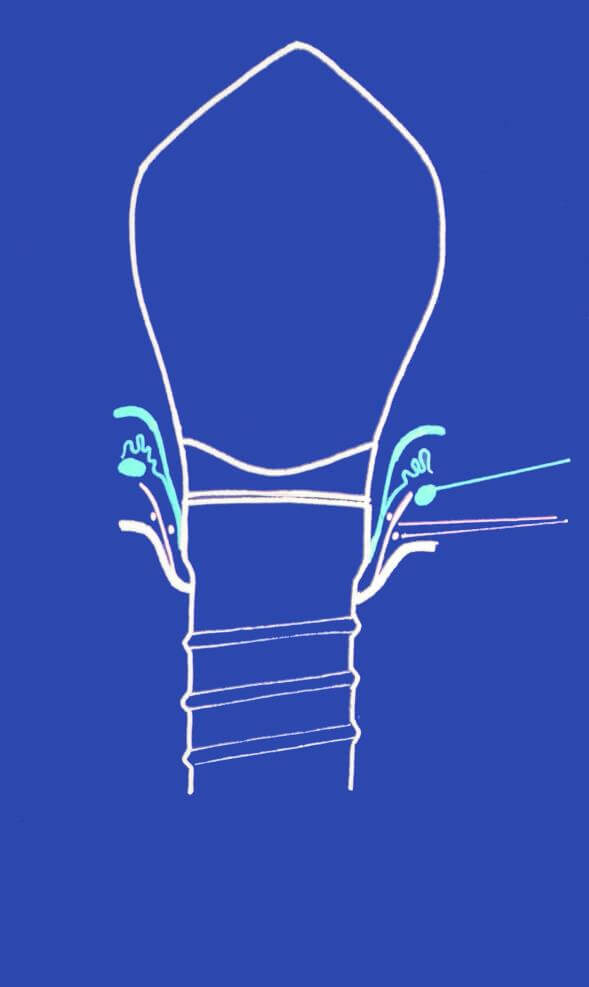
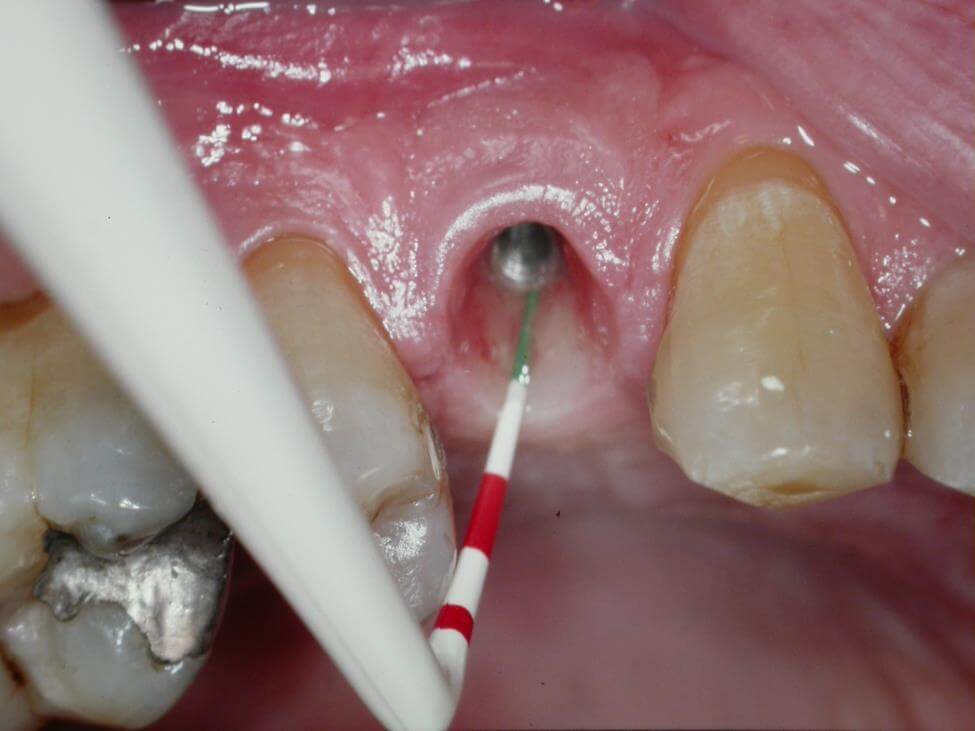
D’autres facteurs peuvent également contrarier cette ostéointégration :
- Le tabac : La prévalence de péri-implantites chez le fumeur est 4 fois plus élevée que chez le non-fumeur.
- Un angle d’émergence implant/os > à 30° est un risque significatif de péri-implantites.
- Les limites sous gingivales mal adaptées, responsables d’une apparition de l’inflammation et d’une prolifération bactérienne.
- Le ciment de scellement en sous gingival.
- L’état parodontal non contrôlé.
Prévention et maintenance
Avant tout plan de traitement implantaire, il est nécessaire d’éliminer tous les problèmes parodontaux. Les poches parodontales résiduelles sont des réservoirs bactériens permettant la survie des germes pathogènes du biofilm sous gingival, ainsi que leur migration vers le sillon péri-implantaire.
- Éviter les surfaces rugueuses supra-osseuses, préférer les cols implantaires lisses.
- Préférer autant que possible les prothèses transvissées pour éviter le ciment de scellement.
- Pas de limites prothétiques sous gingivales en sur-contours. Il n’est pas envisageable d’adopter des conceptions prothétiques ne permettant pas un contrôle de plaque.
- S’assurer d’une prophylaxie contrôlée afin de limiter la charge bactérienne parodonto-pathogène pouvant migrer vers les tissus péri-implantaires.
- Vérifier le pouvoir de coupe des forets avant chaque chirurgie et les changer régulièrement.
- Respecter les vitesses de rotation (2000 trs/mn maximum).
- Irriguer le site chirurgical pendant le forage avec du sérum physiologique que l’on aura mis préalablement au frais.
Les traitements possibles de la péri-implantite
Si l’on est seulement en présence d’une mucosite, un retour à la normale sans destruction osseuse est possible grâce à :
- Un contrôle de la prophylaxie, avec passage de brossettes adaptées et utilisation d’antiseptiques.
- Une révision des contours prothétiques.
Si une péri-implantite s’est déclarée, la perte osseuse est irréversible.
Dans ce cas, il est judicieux de soulever un lambeau pour débrider les lésions comme l’on ferait en denture naturelle. Je préconise l’utilisation de curettes, d’ultra-sons et badigeonnages des surfaces contaminées par une solution de métronidazole.
Préparation de la solution
- Verser le contenu d’une gélule de METRONIDAZOLE dans un flacon stérile et rajouter 5-6ml de sérum physiologique
- Refermer le flacon
- Agiter =>la solution devient alors trouble
- Placer le flacon au bain-marie une dizaine de minutes pour réchauffer la solution
- Agiter de temps en temps pour obtenir une solution limpide
Si la perte osseuse est supérieure à 50% de la hauteur de l’implant, l’extraction de ce dernier devient la solution.
En conclusion
Avant d’implanter, il faudra toujours rester vigilant chez les patients ayant perdu leurs dents à la suite d’une parodontite évolutive.
Dans tous les cas de figure, après implantation, une maîtrise de la prophylaxie par le patient ainsi que des contrôles réguliers chez le praticien permettent de pérenniser les résultats.